Сегодня диабетики нередко сталкиваются с таким заболеванием, как диабетическая нефропатия. Это осложнение, что поражает сосуды почки, и может привести к почечной недостаточности. Диабет и почки тесно взаимосвязаны, что подтверждается высоким процентом встречаемости нефропатии у больных сахарным диабетом. Существует несколько стадий развития заболевания, которые характеризуются различной симптоматикой. Лечение комплексное, а прогнозы во многом зависят от усилий пациента.
Диабетики рискуют заболеть «дополнительной» болезнью — поражением сосудов почек.
Общие сведения
Диабетическая нефропатия - заболевание, что характеризуется патологическим поражением почечных сосудов, и развивается на фоне сахарного диабета. Важно своевременно диагностировать болезнь, так как велик риск развития почечной недостаточности. Такая форма осложнения является одной из наиболее частых причин летального исхода. Не все виды диабета сопровождаются нефропатией, а только первый и второй тип. Такое поражение почек встречается у 15-ти из 100 диабетиков. Мужчины более предрасположены развитию патологии. У больного сахарным диабетом со временем ткани почек рубцуются, что приводит к нарушению их функций.
Только своевременная, ранняя диагностика и адекватные терапевтические процедуры помогут излечить почки при сахарном диабете. Классификация диабетической нефропатии дает возможность проследить развитие симптомов на каждом этапе заболевания. Важно учитывать тот факт, что ранние стадии заболевания не сопровождаются ярко выраженной симптоматикой. Так как помочь пациенту на термальной стадии практически невозможно, людям, что страдают от диабета, нужно тщательно следить за состоянием здоровья.
Патогенез диабетической нефропатии. Когда у человека начинается сахарный диабет, почки начинают усилено функционировать, что объясняется тем, что через них фильтруется увеличенное количество глюкозы. Это вещество несет за собой много жидкостей, что увеличивает нагрузку на почечные клубочки. В это время мембрана клубочков становится более плотной, как и смежная ткань. Эти процессы со временем приводят к вытеснению канальцев из клубочков, что ухудшает их функциональность. Эти клубочки замещаются другими. Со временем развивается почечная недостаточность, и начинается самоотравление организма (уремия).
Причины нефропатии
Поражение почек при сахарном диабете происходит не всегда. Медики не могут с полной уверенностью сказать, какая причина осложнений данного типа. Доказано только то, что уровень сахара в крови прямо не влияет на патологии почки при диабете. Теоретики предполагают, что диабетическая нефропатия является следствием следующих проблем:
- нарушенный кровоток сначала вызывает усиленное мочеобразование, а когда соединительные ткани разрастаются, фильтрация резко уменьшается;
- когда сахар в крови долго находится за пределами нормы, развиваются патологические биохимические процессы (сахар разрушает сосуды, нарушается кровоток, через почки проходит значительно больше жиров, белков и углеводов), что приводят к разрушению почки на клеточном уровне;
- существует генетическая предрасположенность к проблемам с почками, что на фоне сахарного диабета (повышенный сахар, изменение обменных процессов) приводит к нарушению .
Стадии и их симптомы
Сахарный диабет и хроническая болезнь почек не развиваются за несколько дней, на это уходит 5-25 лет. Классификация по стадиям диабетической нефропатии:
- Начальная стадия. Симптомы полностью отсутствуют. Диагностические процедуры покажут усиленный кровоток в почках и их интенсивную работу. Полиурия при сахарном диабете может развиваться с первой стадии.
- Вторая стадия. Симптомы диабетической нефропатии еще не появляются, но почки начинают меняться. Стенки клубочков утолщаются, соединительные ткани разрастаются, ухудшается фильтрация.
- Пренефротическая стадия. Возможно появление первого признака в виде периодически повышающегося давления. На этом этапе изменения в почках все еще обратимы, их работа сохраняется. Это последняя доклиническая стадия.
- Нефротическая стадия. Больные постоянно жалуются на повышенное давление, начинается отечность. Длительность стадии - до 20-ти лет. Больная может жаловаться на жажду, тошноту, слабость, болят поясница, сердце. Человек худеет, появляется одышка.
- Терминальная стадия (уремия). Почечная недостаточность при диабете начинается именно на этом этапе. Патология сопровождается высоким артериальным давлением, отеками, анемией.
 Повреждение сосудов почек при диабете проявляется отёчностью, болями в пояснице, снижением веса, аппетита, болевым мочеиспусканием.
Повреждение сосудов почек при диабете проявляется отёчностью, болями в пояснице, снижением веса, аппетита, болевым мочеиспусканием.
Признаки диабетической нефропатии в хронической форме:
- головные боли;
- запах аммиака из ротовой полости;
- боль в области сердца;
- слабость;
- боли при мочеиспускании;
- упадок сил;
- отеки;
- боль в пояснице;
- отсутствие желания есть;
- ухудшение состояния кожи, сухость;
- похудение.
Методы диагностики при сахарном диабете
Проблемы с почками у диабетика не редкость, поэтому при любом ухудшении состояния, боли в пояснице, головных болях или любом дискомфорте больной должен незамедлительно обратиться к врачу. Специалист проводит сбор анамнеза, осматривает пациента, после чего может поставить предварительный диагноз, для подтверждения которого необходимо пройти тщательную диагностику. Для подтверждения диагноза диабетическая нефропатия необходимо пройти следующие лабораторные исследования:
- анализ мочи на креатинин;
- анализ на сахар в моче;
- анализ мочи на альбумин (микроальбумин);
- анализ крови на креатинин.
Анализ на альбумин
Альбумином называют белок маленького диаметра. У здорового человека почки практически не пропускают его в мочу, поэтому нарушение их работы приводит к увеличенной концентрации белка в моче. Нужно учитывать, что на повышение альбумина влияют не только проблемы с почками, поэтому на основе только этого анализа поставить диагноз. Более информативно анализировать соотношение альбумина и креатинина. Если на этом этапе не заняться лечением, почки со временем начнут работать хуже, что приведет к протеинурии (в моче визуализируется белок больших размеров). Это более характерно для 4 стадии диабетической нефропатии.
Анализ на уровень сахара
Определение больные диабетом должны сдавать постоянно. Это дает возможность наблюдать, нет ли опасности для почек или других органов. Рекомендуется контролировать показатель каждые полгода. Если уровень сахара длительное время высокий, почки не могут его удерживать, и он попадает в мочу. Почечный порог - это уровень сахара, который почки неспособны больше удерживать вещество. Почечный порог определяется для каждого индивидуально врачом. С возрастом этот порог может повышаться. Чтоб контролировать показатели глюкозы, рекомендуют придерживаться диеты и других советов специалиста.
Лечебное питание
Когда почки отказывают, только лечебное питание не поможет, но на ранних этапах или для предупреждения проблем с почками активно используется диета для почек при диабете. Диетическое питание поможет нормализовать уровень глюкозы, и поддерживать здоровье пациента. В рационе не должно быть много белков. Рекомендуется есть следующие продукты:
- каши на молоке;
- овощные супы;
- салаты;
- фрукты;
- овощи в термически обработанном виде;
- кисломолочные продукты;
- оливковое масло.
Меню разрабатывает врач. Учитываются индивидуальные особенности каждого организма. Важно придерживаться нормативов употребления соли, иногда рекомендуется полностью отказаться от этого продукта. Рекомендуется мясо заменить на сою. Важно уметь ее выбирать правильно, так как соя часто генномодифирцирована, что не принесет пользы. Следует контролировать уровень глюкозы, так как ее влияние считается решающим на развитие патологии.
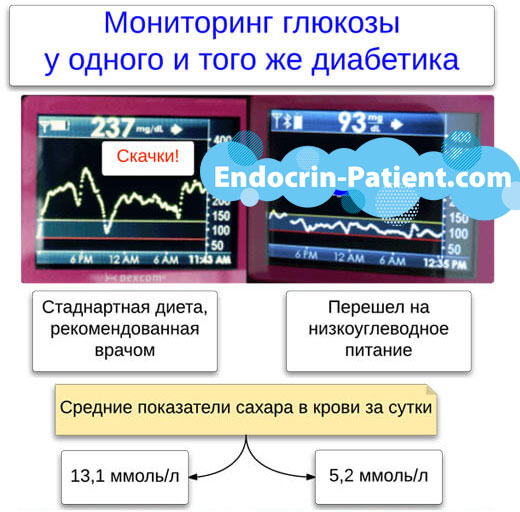
Диабетическая нефропатия: узнайте все, что нужно. Ниже подробно описаны ее симптомы и диагностика с помощью анализов крови и мочи, а также УЗИ почек. Главное, рассказано об эффективных методах лечения, которые позволяют держать сахар в крови 3,9-5,5 ммоль/л стабильно 24 часа в сутки , как у здоровых людей. Система для контроля диабета 2 и 1 типа помогает исцелить почки, если нефропатия еще не зашла слишком далеко. Узнайте, что такое микроальбуминурия, протеинурия, что делать, если болят почки, как привести в норму артериальное давление и креатинин в крови.
Диабетическая нефропатия - это поражение почек, вызванное повышенным уровнем глюкозы в крови. Также курение и гипертония разрушают почки. В течение 15-25 лет у диабетика оба этих органа могут выйти из строя, и понадобится диализ или трансплантация. На этой странице подробно рассказано о народных средствах и официальном лечении, позволяющем избежать почечной недостаточности или хотя бы замедлить ее развитие. Приводятся рекомендации, выполнение которых не только защищает почки, но также уменьшает риск инфаркта и инсульта.
 Диабетическая нефропатия: подробная статья
Диабетическая нефропатия: подробная статья Узнайте, как диабет влияет на почки, симптомы и алгоритм диагностики диабетической нефропатии. Разберитесь, какие анализы нужно сдать, как расшифровать их результаты, насколько полезно УЗИ почек. Прочитайте о лечении с помощью диеты, лекарств, народных средств и перехода на здоровый образ жизни. Описаны нюансы лечения почек у больных диабетом 2 типа. Подробно рассказано о таблетках, снижающих сахар в крови и артериальное давление. В дополнение к ним могут понадобиться статины от холестерина, аспирин, средства от анемии.
Читайте ответы на вопросы:
Теория: необходимый минимум
Почки занимаются тем, что фильтруют отходы из крови и выводят их с мочой. Также они вырабатывают гормон эритропоэтин, стимулирующий появление красных кровяных телец - эритроцитов.
Кровь периодически проходит через почки, которые удаляют из нее отходы. Очищенная кровь циркулирует дальше. Яды и продукты обмена веществ, а также лишняя соль, растворенные в большом количестве воды, образуют мочу. Она стекает в мочевой пузырь, где временно хранится.
Организм тонко регулирует, сколько воды и соли нужно отдать с мочой, а сколько оставить в крови, чтобы поддерживать нормальное артериальное давление и уровень электролитов.
В каждой почке содержится около миллиона фильтрующих элементов, которые называются нефроны. Клубочек мелких кровеносных сосудов (капилляров) - это одна из составных частей нефрона. Скорость клубочковой фильтрации - важный показатель, определяющий состояние почек. Его рассчитывают на основе содержания креатинина в крови.
Креатинин - один из продуктов распада, которые выводят почки. При почечной недостаточности он накапливается в крови вместе с другими отходами, и больной ощущает симптомы интоксикации. Проблемы с почками может вызвать диабет, инфекция или другие причины. В каждом из этих случаев измеряют скорость клубочковой фильтрации, чтобы оценить тяжесть заболевания.
Читайте о лекарствах от диабета последнего поколения:
Как диабет влияет на почки?
Повышенный сахар в крови повреждает фильтрующие элементы почек. Со временем те исчезают и заменяются на рубцовую ткань, которая не может очищать кровь от отходов. Чем меньше остается фильтрующих элементов, тем хуже работают почки. В конце концов они перестают справляться с выведением отходов и наступает интоксикация организма. На этом этапе больному требуется заместительная терапия, чтобы не умереть, - диализ или пересадка почки.
Прежде чем погибнуть окончательно, фильтрующие элементы становятся “дырявыми”, начинают “протекать”. Они пропускают в мочу белки, которых там быть не должно. А именно, альбумин в повышенной концентрации.
Микроальбуминурия - это выделение альбумина с мочой в количестве 30-300 мг в сутки. Протеинурия - альбумин обнаруживается в моче в количестве более 300 мг в сутки. Микроальбуминурия может прекратиться, если лечение оказывается успешным. Протеинурия - более серьезная проблема. Она считается необратимой и сигнализирует, что больной встал на путь развития почечной недостаточности.

Чем хуже контроль диабета, тем выше риск терминальной стадии почечной недостаточности и быстрее она может наступить. Шансы столкнуться с полным отказом почек у диабетиков на самом деле не очень высокие. Потому что большинство их погибает от инфаркта или инсульта раньше, чем возникает потребность в заместительной почечной терапии. Однако риск повышается для больных, у которых диабет сочетается с курением или хронической инфекцией мочевыводящих путей.
Кроме диабетической нефропатии, может быть еще стеноз почечной артерии. Это закупорка атеросклеротическими бляшками одной или обеих артерий, которые питают почки. При этом кровяное давление очень повышается. Лекарства от гипертонии не помогают, даже если принимать несколько видов мощных таблеток одновременно.
Стеноз почечной артерии часто требует хирургического лечения. Диабет повышает риск этого заболевания, потому что он стимулирует развития атеросклероза, в том числе и в сосудах, питающих почки.
Почки при диабете 2 типа
Как правило, диабет 2 типа протекает скрыто в течение нескольких лет, пока его обнаруживают и начинают лечить. Все эти годы осложнения постепенно разрушают организм больного. Они не обходят стороной и почки.
По данным англоязычных сайтов, к моменту постановки диагноза 12% больных диабетом 2 типа уже имеют микроальбуминурию, а 2% - протеинурию. Среди русскоязычных пациентов эти показатели в несколько раз выше. Потому что жители стран Запада имеют привычку регулярно проходить профилактические медицинские обследования. Благодаря этому, у них более своевременно обнаруживают хронические заболевания.
Диабет 2 типа может сочетаться с другими факторами риска развития хронического заболевания почек:
- повышенное артериальное давление;
- повышенный уровень холестерина в крови;
- были случаи заболевания почек у близких родственников;
- в семье были случаи раннего инфаркта или инсульта;
- курение;
- ожирение;
- пожилой возраст.

Чем отличаются осложнения на почки при диабете 2 и 1 типа?
При диабете 1 типа осложнения на почки обычно развиваются через 5-15 лет после начала заболевания. При диабете 2 типа эти осложнения часто выявляют сразу при постановке диагноза. Потому что диабет 2 типа обычно много лет протекает в скрытой форме до того, как больной заметит симптомы и догадается проверить свой сахар в крови. Пока не поставлен диагноз и не начато лечение, болезнь беспрепятственно разрушает почки и весь организм.
Диабет 2 типа - менее тяжелое заболевание, чем СД1. Однако оно встречается в 10 раз чаще. Больные диабетом 2 типа - наиболее многочисленная группа пациентов, которых обслуживают центры диализа и специалисты по трансплантации почки. Эпидемия диабета 2 типа усиливается во всем мире и в русскоязычных странах. Это прибавляет работы специалистам, которые занимаются лечением осложнений на почки.
При диабете 1 типа чаще всего с нефропатией сталкиваются пациенты, у которых заболевание началось в детском и подростковом возрасте. Для людей, которые заболели диабетом 1 типа в зрелые годы, риск проблем с почками не очень высокий.
Симптомы и диагностика
В первые месяцы и годы диабетическая нефропатия и микроальбуминурия не вызывают никаких симптомов. Пациенты замечают проблемы лишь когда до терминальной стадии почечной недостаточности уже рукой подать. В начале симптомы расплывчатые, напоминающие простуду или хроническую усталость.
Ранние признаки диабетической нефропатии:
Почему при диабетической нефропатии сахар в крови снижается?
Действительно, при диабетической нефропатии на последний стадии почечной недостаточности уровень сахара в крови может понижаться. Иными словами, уменьшается потребность в инсулине. Приходится снижать его дозы, чтобы не было гипогликемии.
Почему так происходит? Инсулин разрушается в печени и почках. Когда почки сильно повреждены, они теряют способность выводить инсулин. Этот гормон дольше остается в крови и стимулирует клетки усваивать глюкозу.
Терминальная почечная недостаточность является катастрофой для диабетиков. Возможность снизить дозу инсулина служит лишь слабым утешением.
Какие анализы нужно сдать? Как расшифровать результаты?
Для постановки точного диагноза и подбора эффективного лечения нужно сдать анализы:
- белок (альбумин) в моче;
- соотношение альбумина и креатинина в моче;
- креатинин в крови.
Креатинин - это один из продуктов распада белка, выведением которого занимаются почки. Зная уровень креатинина в крови, а также возраст и пол человека, можно рассчитать скорость клубочковой фильтрации. Это важный показатель, на основании которого определяют стадию диабетической нефропатии и выписывают лечение. Доктор может также назначить другие анализы.
Расшифровка результатов анализов
Готовясь к сдаче анализов крови и мочи, перечисленных выше, нужно в течение 2-3 дней воздержаться от серьезных физических нагрузок и употребления алкоголя. Иначе результаты будут хуже, чем на самом деле.
 Что означает показатель скорости клубочковой фильтрации почек
Что означает показатель скорости клубочковой фильтрации почек На бланке результата анализа крови на креатинин должен быть указан диапазон нормы с учетом вашего пола и возраста, а также рассчитана скорость клубочковой фильтрации почек. Чем выше этот показатель, тем лучше.
Что такое микроальбуминурия?
Микроальбуминурия - это появление белка (альбумина) в моче в небольших количествах. Является ранним симптомом диабетического поражения почек. Считается фактором риска инфаркта и инсульта. Микроальбуминурия считается обратимой. Прием лекарств, приличный контроль уровня глюкозы и артериального давления могут на несколько лет снизить количество альбумина в моче до нормы.
Что такое протеинурия?
Протеинурия - это наличие белка в моче в большом количестве. Совсем плохой признак. Означает, что инфаркт, инсульт или терминальная почечная недостаточность уже не за горами. Требует срочного интенсивного лечения. Более того, может оказаться, что время для эффективного лечения уже упущено.
Если обнаружили микроальбуминурию или протеинурию, нужно проконсультироваться у врача, который лечит почки. Этот специалист называется нефролог, не путать с неврологом. Убедитесь, что причиной появления белка в моче не является инфекционное заболевание или травма почек.
Может оказаться, что причиной плохого результата анализа стали перегрузки. В таком случае, повторный анализ через несколько дней даст нормальный результат.
Как влияет уровень холестерина в крови на развитие осложнений диабета на почки?
Официально считается, что повышенный холестерин в крови стимулирует развитие атеросклеротических бляшек. Атеросклероз одновременно поражает множество сосудов, в том числе и те, по которым кровь поступает к почкам. Подразумевается, что диабетикам нужно принимать статины от холестерина, и это отсрочит развитие почечной недостаточности.
Однако гипотеза о защитном действии статинов на почки является спорной. А серьёзные побочные эффекты этих лекарств хорошо известны. Принимать статины имеет смысл для избежания повторного инфаркта, если у вас уже был первый. Конечно, надежная профилактика повторного инфаркта должна включать множество других мер, кроме приема таблеток от холестерина. Вряд ли стоит пить статины, если у вас ещё не было инфаркта.
Как часто диабетикам нужно делать УЗИ почек?
УЗИ почек дает возможность проверить, есть ли в этих органах песок и камни. Также с помощью обследования можно обнаружить доброкачественные опухоли почек (кисты).

Однако УЗИ почти бесполезно для диагностики диабетической нефропатии и контроля эффективности ее лечения. Намного важнее регулярно сдавать анализы крови и мочи, о которых подробно рассказано выше.
Какие признаки диабетической нефропатии на УЗИ?
В том-то и дело, что диабетическая нефропатия не дает почти никаких признаков на УЗИ почек. По внешнему виду у пациента почки могут быть в хорошем состоянии, даже если их фильтрующие элементы уже повреждены и не работают. Реальную картину вам дадут результаты анализов крови и мочи.
Диабетическая нефропатия: классификация
Диабетическая нефропатия делится на 5 стадий. Последняя из них называется терминальная. На этой стадии пациенту для избежания гибели необходима заместительная терапия. Она бывает двух видов: диализ несколько раз в неделю или пересадка почки.
Стадии хронической болезни почек
На первых двух стадиях обычно не бывает никаких симптомов. Диабетическое поражение почек можно обнаружить только по результатам анализов крови и мочи. Обратите внимание, что УЗИ почек не приносит большой пользы.
Когда заболевание переходит на третью и четвертую стадию, видимые признаки могут появиться. Однако заболевание развивается плавно, постепенно. Из-за этого больные часто привыкают к нему и не бьют тревогу. Явные симптомы интоксикации появляются лишь на четвертой и пятой стадии, когда почки уже почти не работают.
Варианты диагноза:
- ДН, стадия МАУ, ХБП 1, 2, 3 или 4;
- ДН, стадия протеинурии с сохранной функцией почек по выделению азота, ХБП 2, 3 или 4;
- ДН, стади ПН, ХБП 5, лечение ЗПТ.
ДН - диабетическая нефропатия, МАУ - микроальбуминурия, ПН - почечная недостаточность, ХБП - хроническая болезнь почек, ЗПТ - заместительная почечная терапия.
Протеинурия обычно начинается у больных диабетом 2 и 1 типа, имеющих стаж заболевания 15-20 лет. При отсутствии лечения терминальная стадия почечной недостаточности может наступить еще через 5-7 лет.
Что делать, если болят почки при диабете?
Прежде всего, следует убедиться, что болят именно почки. Возможно, у вас не проблема с почками, а остеохондроз, ревматизм, панкреатит или какой-то другой недуг, вызывающий похожий болевой синдром. Нужно обратиться к врачу, чтобы точно установить причину боли. Это невозможно сделать самостоятельно.
Самолечение может серьезно навредить. Осложнения диабета на почки обычно вызывают не боль, а симптомы интоксикации, перечисленные выше. Камни в почках, почечные колики и воспаление, скорее всего, напрямую не связаны с нарушенным обменом глюкозы.
Лечение
Лечение диабетической нефропатии имеет целью предотвратить или хотя бы отсрочить наступление терминальной почечной недостаточности, при которой потребуется диализ или трансплантация донорского органа. Оно заключается в поддержании хорошего сахара в крови и артериального давления.
Нужно следить за уровнем креатинина в крови и белка (альбумина) в моче. Также официальная медицина рекомендует следить за холестерином в крови и стараться его снизить. Но многие специалисты сомневаются, что это действительно полезно. Лечебные действия по защите почек уменьшают риск инфаркта и инсульта.
Что нужно принимать диабетику, чтобы сохранить почки?
Конечно, важно принимать таблетки для профилактики осложнений на почки. Диабетикам обычно назначают несколько групп лекарств:
- Таблетки от давления - в первую очередь, ингибиторы АПФ и блокаторы рецепторов ангиотензина-II.
- Аспирин и другие антиагреганты.
- Статины от холестерина.
- Средства от анемии, которую может вызвать почечная недостаточность.
Обо всех этих препаратах подробно рассказано ниже. Однако основную роль играет питание. Прием лекарств оказывает во много раз меньшее влияние, чем диета, которую соблюдает диабетик. Главное, что вам нужно сделать, - определиться насчёт перехода на низкоуглеводную диету. Подробнее читайте далее.
Не рассчитывайте на народные средства, если хотите защититься от диабетической нефропатии. Растительные чаи, настои и отвары полезны только в качестве источника жидкости, для профилактики и лечения обезвоживания. Серьёзного защитного действия на почки они не оказывают.
Чем лечить почки при диабете?
В первую очередь, используют диету и уколы инсулина для поддержания сахара в крови как можно ближе к норме. Поддержание ниже 7% уменьшает риск протеинурии и почечной недостаточности на 30-40%.
Использование методов позволяет держать сахар стабильно в норме, как у здоровых людей, и гликированный гемоглобин ниже 5,5%. Вероятно, такие показатели снижают риск тяжелых осложнений на почки до нуля, хотя это не подтверждено официальными исследованиями.
Поняли, что вам пора начинать колоть инсулин? Изучите эти статьи:
Есть сведения о том, что при стабильно нормальном уровне глюкозы в крови почки, пораженные диабетом, исцеляются и восстанавливаются. Однако это медленный процесс. На стадиях 4 и 5 диабетической нефропатии он вообще невозможен.
Официально рекомендуется питание с ограничением белка и животных жиров. Целесообразность использования обсуждается ниже. При нормальных значениях кровяного давления нужно ограничить потребление соли до 5-6 г в сутки, а при повышенных - до 3 г в сутки. На самом деле, это не очень мало.
Здоровый образ жизни для защиты почек:
- Бросьте курить.
- Изучите статью “ ” и пейте не больше, чем указано там.
- Если не употребляете спиртное, то даже не начинайте.
- Постарайтесь похудеть и уж точно не набирать больше лишнего веса.
- Обсудите с врачом, какая физическая активность вам подходит, и занимайтесь физкультурой.
- Имейте домашний тонометр и регулярно измеряйте им свое артериальное давление.
Не существует волшебных таблеток, настоек, а тем более, народных средств, которые могли бы быстро и легко восстановить почки, пострадавшие от диабета.
Чай с молоком не помогает, а наоборот вредит, потому что молоко повышает сахар в крови. Каркаде - популярный чайный напиток, который помогает не больше, чем питье чистой воды. Лучше даже не пробуйте народные средства, надеясь вылечить почки. Самолечение этих фильтрующих органов крайне опасно.
Какие лекарственные препараты назначают?
Пациенты, у которых обнаружили диабетическую нефропатию на той или иной стадии, обычно используют несколько лекарств одновременно:
- таблетки от гипертонии - 2-4 вида;
- статины от холестерина;
- антиагреганты - аспирин и дипиридамол;
- препараты, которые связывают лишний фосфор в организме;
- возможно, еще средства от анемии.
Прием многочисленных таблеток - это самое легкое, что можно сделать, чтобы избежать или отсрочить наступление терминальной стадии почечной недостаточности. Изучите или . Старательно выполняйте рекомендации. Переход к здоровому образу жизни требует более серьезных усилий. Однако его необходимо осуществить. Отделаться приемом лекарств не получится, если хотите защитить свои почки и прожить подольше.
Какие таблетки, понижающие сахар в крови, подходят при диабетической нефропатии?
К сожалению, самое популярное лекарство метформин (Сиофор, Глюкофаж) нужно исключить уже на ранних стадиях диабетической нефропатии. Его нельзя принимать, если скорость клубочковой фильтрации почек у больного 60 мл/мин, а тем более, ниже. Это соответствует показателям креатинина в крови:
- для мужчин - выше 133 мкмоль/л
- для женщин - выше 124 мкмоль/л
Напомним, что чем выше креатинин, тем хуже работают почки и ниже скорость клубочковой фильтрации. Уже на ранней стадии осложнений диабета на почки нужно исключить метформин из схемы лечения, во избежание опасного лактат-ацидоза.
Официально больным диабетической ретинопатией разрешается принимать лекарства, которые заставляют поджелудочную железу вырабатывать больше инсулина. Например, Диабетон МВ, Амарил, Манинил и их аналоги. Однако эти препараты входят в . Они истощают поджелудочную железу и не снижают смертность больных, а то и повышают ее. Лучше их не использовать. Диабетикам, у которых развиваются осложнения на почки, нужно заменить таблетки, понижающие сахар, на уколы инсулина.
Некоторые лекарства от диабета принимать можно, но осторожно, по согласованию с врачом. Как правило, они не могут обеспечить достаточно хороший контроль уровня глюкозы и не дают возможности отказаться от уколов инсулина.
Какие таблетки от давления нужно принимать?
Очень важны таблетки от гипертонии, которые относятся к группам ингибиторы АПФ или блокаторы рецепторов ангиотензина-II. Они не только понижают артериальное давление, но и дают дополнительную защиту почкам. Прием этих лекарств помогает отсрочить на несколько лет наступление терминальной почечной недостаточности.
Нужно стараться держать кровяное давление ниже 130/80 мм рт. ст. Для этого обычно приходится использовать несколько видов лекарств. Начинают с ингибиторов АПФ или блокаторов рецепторов ангиотензина-II. К ним добавляют еще препараты из других групп - бета-блокаторы, диуретики (мочегонные), блокаторы кальциевых каналов. Попросите врача назначить вам удобные комбинированные таблетки, которые содержат 2-3 действующих вещества под одной оболочкой для приема 1 раз в сутки.
Ингибиторы АПФ или блокаторы рецепторов ангиотензина-II в начале лечения могут повысить уровень креатинина в крови. Обсудите с врачом, насколько это серьезно. Скорее всего, отменять лекарства не придется. Также эти препараты могут повысить уровень калия в крови, особенно если сочетать их между собой или с мочегонными лекарствами.
Очень высокая концентрация калия может вызвать остановку сердца. Чтобы избежать ее, не следует сочетать между собой ингибиторы АПФ и блокаторы рецепторов ангиотензина-II, а также лекарства, которые называются калийсберегающие диуретики. Анализы крови на креатинин и калий, а также мочи на белок (альбумин) нужно сдавать раз в месяц. Не ленитесь делать это.
Не используйте по своей инициативе статины от холестерина, аспирин и другие антиагреганты, препараты и БАДы от анемии. Все эти таблетки могут вызвать серьезные побочные эффекты. Обсудите с врачом необходимость их приема. Также доктор должен заниматься подбором лекарств от гипертонии.
Задача пациента - не лениться регулярно сдавать анализы и при необходимости обращаться к врачу для коррекции схемы лечения. Ваше основное средство для достижения хороших показателей глюкозы в крови - это инсулин, а не таблетки от диабета.
Как лечиться, если поставили диагноз "Диабетическая нефропатия" и в моче много белка?
Врач назначит вам несколько видов лекарств, о которых рассказано на этой странице. Все назначенные таблетки нужно ежедневно принимать. Это может на несколько лет отсрочить сердечно-сосудистую катастрофу, необходимость проходить диализ или пересадку почки.
Хороший контроль диабета держится на трех китах:
- Соблюдение .
- Частое измерение сахара в крови.
- Уколы аккуратно подобранных доз продлённого и быстрого инсулина.
Указанные меры дают возможность держать стабильно нормальный уровень глюкозы, как у здоровых людей. При этом развитие диабетической нефропатии прекращается. Более того, на фоне стабильно нормального сахара в крови больные почки могут со временем восстановить свою функцию. Имеется в виду, что скорость клубочковой фильтрации пойдёт вверх, а из мочи пропадёт белок.
Однако достижение и поддержание хорошего контроля диабета - это нелегкая задача. Чтобы справиться с ней, у пациента должна быть высокая дисциплина и мотивация. Вас может вдохновить личный пример доктора Бернстайна, который полностью избавился от белка в моче и восстановил нормальную функцию почек.

Без перехода на низкоуглеводную диету привести сахар в норму при диабете вообще невозможно. К сожалению, низкоуглеводное питание противопоказано диабетикам, у которых низкая скорость клубочковой фильтрации, а тем более, развилась терминальная стадия почечной недостаточности. В таком случае нужно постараться осуществить пересадку почки. Подробнее об этой операции читайте ниже.
Что делать больному, у которого диабетическая нефропатия и высокое артериальное давление?
Переход на улучшает показатели не только сахара в крови, но также холестерина и артериального давления. В свою очередь, нормализация уровня глюкозы и кровяного давления тормозит развитие диабетической нефропатии.
Однако, если почечная недостаточность успела развиться до продвинутой стадии, переходить на низкоуглеводную диету уже поздно. Остается лишь принимать таблетки, назначенные врачом. Реальный шанс на спасение может дать трансплантация почки. Об этом подробно рассказано ниже.
Из всех лекарств от гипертонии лучше всего защищают почки ингибиторы АПФ и блокаторы рецепторов ангиотензина-II. Следует принимать лишь один из этих препаратов, их нельзя сочетать между собой. Однако можно совмещать с приемом бета-блокаторов, мочегонных лекарств или блокаторов кальциевых каналов. Обычно назначают удобные комбинированные таблетки, которые содержат 2-3 действующих вещества под одной оболочкой.
Какие хороше народные средства для лечения почек?
Рассчитывать на травы и другие народные средства от проблем с почками - это худшее, что вы можете сделать. Народная медицина ничуть не помогает от диабетической нефропатии. Держитесь подальше от шарлатанов, которые уверяют вас в обратном.
Поклонники народных средств быстро погибают от осложнений диабета. Некоторые из них умирают относительно легко от инфаркта или инсульта. Другие перед смертью успевают помучаться от проблем с почками, гниющих ног или слепоты.
В числе народных средств от диабетической нефропатии называют бруснику, землянику, ромашку, клюкву, плоды рябины, шиповник, подорожник, березовые почки и сухие створки фасоли. Из перечисленных растительных средств готовят чаи и отвары. Повторим, что они не оказывают реального защитного действия на почки.
Поинтересуйтесь БАДами от гипертонии. Это, в первую очередь, магний с витамином В6, а также таурин, коэнзим Q10 и аргинин. Они приносят некоторую пользу. Их можно принимать в дополнение к лекарствами, но не вместо них. При тяжелой стадии диабетической нефропатии указанные добавки могут быть противопоказаны. Посоветуйтесь с врачом насчет этого.
Как уменьшить креатинин в крови при сахарном диабете?
Креатинин - это один из видов отходов, которые почки выводят из организма. Чем ближе к норме показатель креатинина в крови, тем лучше работают почки. Больные почки не справляются с выведением креатинина, из-за чего он накапливается в крови. По результатам анализа на креатинин рассчитывают скорость клубочковой фильтрации.
Для защиты почек диабетикам часто назначают таблетки, которые называются ингибиторы АПФ или блокаторы рецепторов ангиотензина-II. В первое время после начала приема этих лекарств уровень креатинина в крови может повыситься. Однако позже он, скорее всего, снизится. Если у вас поднялся уровень креатинина, обсудите с врачом, насколько это серьезно.
Можно ли восстановить нормальную скорость клубочковой фильтрации почек?
Официально считается, что скорость клубочковой фильтрации не может повыситься после того, как она значительно снизилась. Однако, скорее всего, функция почек у диабетиков может восстанавливаться. Для этого нужно поддерживать стабильно нормальный сахар в крови, как у здоровых людей.
Достигнуть указанной цели можно с помощью или . Однако это нелегко, тем более, если уже развились осложнения диабета на почки. Пациенту нужно иметь высокую мотивацию и дисциплину для ежедневного соблюдения режима.
Обратите внимание, что, если развитие диабетической нефропатии прошло точка невозврата, то переходить на уже поздно. Точкой невозврата является скорость клубочковой фильтрации 40-45 мл/мин.
Диабетическая нефропатия: диета
Официально рекомендуется поддерживать ниже 7%, используя для этого диету с ограничением белка и животных жиров. В первую очередь, стараются красное мясо заменить на курицу, а еще лучше - на растительные источники белка. дополняют уколами инсулина и приемом лекарств. Это нужно делать аккуратно. Чем сильнее нарушена функция почек, тем меньше требуемые дозы инсулина и таблеток, выше риск передозировки.
Многие врачи считают, что вредит почкам, ускоряет развитие диабетической нефропатии. Это непростой вопрос, в нем нужно тщательно разобраться. Потому что выбор диеты - это важнейшее решение, которое нужно принять диабетику и его родственникам. От питания при диабете зависит все. Лекарства и инсулин играют намного меньшую роль.
В июле 2012 года в клиническом журнале Американского общества нефрологии была опубликована о сравнении влияния на почки низкоуглеводной и обезжиренной диеты. Результаты исследования, в котором участвовали 307 пациентов, доказали, что низкоуглеводная диета не вредит. Испытание проводили с 2003 по 2007 год. В нем участвовали 307 человек, страдающих ожирением и желающих похудеть. Половине из них назначили низкоуглеводную диету, а второй половине - низкокалорийную, с ограничением жиров.
За участниками наблюдали в среднем 2 года. Регулярно измеряли сывороточный креатинин, мочевину, суточный объем мочи, выделение альбумина, кальция и электролитов с мочой. Низкоуглеводная диета увеличила суточный объем мочи. Но не было никаких признаков уменьшения скорости клубочковой фильтрации, образования камней в почках или размягчения костей из-за дефицита кальция.
Читайте о продуктах для диабетиков:
Разницы в похудении между участниками обеих групп не было. Однако для больных диабетом низкоуглеводная диета является единственным вариантом, чтобы держать стабильно нормальный сахар в крови, избегать его скачков. Эта диета помогает контролировать нарушенный обмен глюкозы вне зависимости от своего влияния на массу тела.
В то же время, питание с ограничением жиров, перегруженное углеводами, диабетикам несомненно вредит. В исследовании, о котором рассказано выше, участвовали люди, не болеющие диабетом. Оно не дает возможности ответить на вопрос, ускоряет ли низкоуглеводная диета развитие диабетической нефропатии, если та уже началась.
Информация от доктора Бернстайна
Все, что изложено ниже, - это личная практика , не подкрепленная серьезными исследованиями. У людей, имеющих здоровые почки, скорость клубочковой фильтрации составляет 60-120 мл/мин. Высокий уровень глюкозы в крови постепенно разрушает фильтрующие элементы. Из-за этого скорость клубочковой фильтрации снижается. Когда она падает до 15 мл/мин и ниже, больному требуется диализ или трансплантация почки, чтобы избежать гибели.
Доктор Бернстайн считает, что можно назначать, если скорость клубочковой фильтрации выше 40 мл/мин. Цель - снизить сахар до нормы и держать его стабильно нормальным 3,9-5,5 ммоль/л, как у здоровых людей.
Чтобы достигнуть этой цели, нужно не только соблюдать диету, а использовать всю или . Комплекс мероприятий включает в себя низкоуглеводную диету, а также уколы инсулина в низких дозах, прием таблеток и физическую активность.
У пациентов, которые добились нормального уровня глюкозы в крови, почки начинают восстанавливаться, и диабетическая нефропатия может полностью исчезнуть. Однако это возможно, только если развитие осложнений не зашло слишком далеко. Скорость клубочковой фильтрации 40 мл/мин - это пороговое значение. Если оно достигнуто, больному остается лишь соблюдать диету с ограничением белка. Потому что низкоуглеводная диета может ускорить развитие терминальной стадии почечной недостаточности.
Варианты диеты в зависимости от диагноза:
Повторим, что вы можете использовать эту информацию на свой страх и риск. Возможно, низкоуглеводная диета вредит почкам и при более высокой скорости клубочковой фильтрации, чем 40 мл/мин. Официальные исследования ее безопасности для диабетиков не проводились.
Не ограничивайтесь соблюдением диеты, а используйте весь комплекс мер, чтобы держать уровень глюкозы в крови стабильно нормальным. В частности, разберитесь, . Анализы крови и мочи для проверки функции почек нельзя сдавать после серьезной физической нагрузки или пьянки. Подождите 2-3 дня, иначе результаты будут хуже, чем на самом деле.
Сколько живут диабетики при хронической почечной недостаточности?
Рассмотрим две ситуации:
- Скорость клубочковой фильтрации почек ещё не очень снижена.
- Почки уже не работают, больной лечится диализом.
В первом случае вы можете постараться держать свой сахар в крови стабильно нормальным, как у здоровых людей. Подробнее читайте или . Тщательное выполнение рекомендаций даст возможность затормозить развитие диабетической нефропатии и других осложнений, а то и восстановить идеальную работу почек.
Продолжительность жизни диабетика может быть такой же, как у здоровых людей. Она очень зависит от мотивации пациента. Ежедневное следование целительным рекомендациям требует выдающейся дисциплины. Однако ничего невозможного в этом нет. Мероприятия по контролю диабета занимают 10-15 минут в день.

Продолжительность жизни диабетиков, которые лечатся диализом, зависит от того, есть ли у них перспектива дождаться пересадки почки. Существование пациентов, которые проходят диализ, является весьма мучительным. Потому что у них стабильно плохое самочувствие и слабость. Также жесткое расписание очистительных процедур лишает их возможности вести нормальную жизнь.
Официальные американские источники говорят, что ежегодно 20% больных, проходящих диализ, отказываются от дальнейших процедур. Тем самым они по сути совершают самоубийство из-за непереносимых условий своей жизни. Люди, страдающие терминальной почечной недостаточностью, цепляются за жизнь, если у них есть надежда дождаться трансплантации почки. Или если они хотят закончить какие-то дела.
Пересадка почки: преимущества и недостатки
Пересадка почки обеспечивает пациентам лучшее качество жизни и большую ее продолжительность, чем диализ. Главное, что исчезает привязка к месту и времени проведения процедур диализа. Благодаря этому, у пациентов появляется возможность работать и путешествовать. После успешной пересадки почки можно ослабить ограничения по питанию, хотя пища должна оставаться здоровой.
Недостатки трансплантации по сравнению с диализом - это хирургический риск, а также необходимость принимать лекарства-иммунодепрессанты, имеющие побочные эффекты. Невозможно заранее предсказать, сколько лет проработает трансплантат. Несмотря на эти недостатки, большинство пациентов выбирают операцию, а не диализ, если у них есть возможность получить донорскую почку.
 Пересадка почки - как правило, лучше, чем диализ
Пересадка почки - как правило, лучше, чем диализ Чем меньше времени больной проводит на диализе перед трансплантацией, тем лучше прогноз. В идеале нужно сделать операцию еще до того, как понадобится диализ. Пересадку почки выполняют больным, у которых нет рака и инфекционных заболеваний. Операция длится около 4 часов. Во время нее собственные фильтрующие органы пациента не удаляют. Донорскую почку монтируют в нижней части живота, как показано на рисунке.
Какие особенности послеоперационного периода?
После операции требуются регулярные обследования и консультации со специалистами, особенно в течение первого года. В первые месяцы анализы крови сдают несколько раз в неделю. Дальше их частота уменьшается, но все равно понадобятся регулярные визиты в медицинское учреждение.
Может случиться отторжение пересаженной почки, несмотря на прием лекарств-иммунодепрессантов. Его признаки: повышенная температура, уменьшенный объем выделяющейся мочи, отеки, боль в области почки. Важно вовремя принять меры, не упустить момент, срочно обратиться к докторам.
Сахарный диабет является довольно распространенным недугом эндокринной системы. Такое заболевание развивается при абсолютном либо относительном дефиците инсулина – гормона поджелудочной железы. При такой нехватке у больных возникает гипергликемия – постоянный рост количества глюкозы в организме. Полностью справиться с такой болезнью нереально, можно лишь поддерживать состояние больного в относительном порядке. довольно часто приводит к развитию разных осложнений, среди которых и диабетическая нефропатия, симптомы и лечение которой сейчас рассмотрим на www.сайт, а также стадии болезни и, конечно, использующиеся при таком недуге препараты, чуть более подробно.
Диабетическая нефропатия – это довольно серьезный недуг, представляющий собой, по сути, осложнение сахарного диабета на почки.
Симптомы диабетической нефропатии
Заболевание нефропатия может проявляться по-разному, в зависимости от стадии болезни. Так на начальной стадии такой патологии у больного не наблюдается никаких выраженных симптомов заболевания, однако лабораторные исследования показывают наличие белка в моче.
Начальные изменения совершенно не провоцируют никаких нарушений самочувствия, однако в почках начинаются агрессивные изменения: происходит утолщение сосудистых стенок, постепенное расширение межклеточного пространства и увеличение фильтрации клубочков.
На следующем этапе – при преднефротическом состоянии – наблюдается увеличение артериального давления, при этом лабораторные исследования показывают микроальбуминурию, которая может варьироваться от тридцати и до трехсот миллиграмм на сутки.
На следующем этапе развития заболевания – при нефросклерозе (уремии) возникает стойкое повышение артериального давления. У больного возникают постоянные отеки, иногда в моче обнаруживается кровь. Исследования показывают уменьшение клубочковой фильтрации, повышение мочевины и креатинина. Белок увеличивается до трех грамм на день, в крови же его количество на порядок уменьшается. Возникает анемия. На этом этапе почки перестают выводить инсулин, а в моче отсутствует глюкоза.
Стоит отметить, что от начального этапа развития болезни до возникновения тяжелой формы недуга может пройти от пятнадцати до двадцати пяти лет. В конце концов недуг переходит в хроническую стадию. При этом больного беспокоит чрезмерная слабость и утомляемость, у него снижается аппетит. Также у пациентов возникает сухость во рту, они сильно теряют в весе.
Хроническая диабетическая нефропатия также проявляется частыми головными болями, неприятным аммиачным запахом изо рта. Кожа больного становится дряблой и пересыхает, нарушается деятельность всех внутренних органов. Патологические процессы приводят к сильному загрязнению крови, а также всего организма токсическими веществами и продуктами распада.
Диабетическая нефропатия - стадии
Минздравом РФ была принято деление диабетической нефропатии на три стадии . По этой классификации стадии диабетической нефропатии такие - стадия микроальбуминурии, стадия протеинурии с сохранением азотовыделительной деятельности почек, а также стадия хронической почечной недостаточности.
По другой классификации болезнь нефропатия делится на 5 стадий , которые зависят от скорости клубочковой фильтрации. Если ее показания составляют более девяноста мл/мин/1,73м2, говорят о первой стадии поражения почек. При снижении скорости клубочковой фильтрации до шестидесяти-девяноста – можно судить о незначительном нарушении функции почек, а при ее уменьшении до тридцати-пятидесяти девяти – об умеренном повреждении почек. Если данный показатель уменьшается до пятнадцати-двадцати девяти, доктора говорят о выраженном нарушении деятельности почек, а при снижении менее пятнадцати – о хронической почечной недостаточности.
Диабетическая нефропатия – лечение, препараты
Коррекция болезни
Пациентам с диабетической нефропатией крайне важно нормализовать уровень сахара в крови до шести с половиной-семи процентов гликированного гемоглобина. Также важную роль играет оптимизация показателей артериального давления. Доктора принимают меры по улучшению липидного обмена у пациентов. Больным с диабетической нефропатией крайне важно придерживаться диетического питания, ограничивая количество белка в рационе. Само собой, им необходимо отказаться от потребления алкогольных напитков.
В суточном рационе больного должно присутствовать не более одного грамма белков. Также необходимо сократить потребление жиров. Диета должна быть низкобелковой, сбалансированной и насыщенной достаточным количеством полезных витаминных веществ.
Чем лечится диабетическая нефропатия, препараты какие эффективны?
Пациентам с диабетической нефропатией обычно выписывают ингибиторы АПФ ( , либо Фозиноприл), обеспечивающие контроль над повышением артериального давления, защищающие почки и сердце. Препаратами выбора часто становятся лекарства пролонгированного действия, которые нужно принимать один раз в день. В том случае, если использование таких лекарств приводит к развитию побочных эффектов, их заменяют блокаторами рецепторов ангиотензина-ІІ.
Больным с диабетической нефропатией обычно выписывают лекарства, снижающие количество липидов, а также холестерина в организме. Это могут быть либо Симвастатин. Их обычно используют длительными курсами.
Для эффективного восстановления количества эритроцитов, а также гемоглобина в организме, пациентам выписывают препараты железа, представленные , Ферроплексом, Тардифероном и Эритропоэтином.
Для коррекции выраженной отечности при диабетической нефропатии обычно применяют диуретики, к примеру, Фуросемид, либо .
Если же диабетическая нефропатия приводит к развитию почечной недостаточности, не обойтись без гемодиализа.
Дополнительная информация
Пациентам с диабетической нефропатией помогут не только медикаменты, но и лекарства на основе лекарственных растений. Целесообразность такого альтернативного лечения нужно обязательно обсудить с лечащим врачом.
Так при таком нарушении может помочь сбор, составленный из равных долей травки тысячелистника, пустырника, душицы, полевого хвоща и корневищ аира. Измельчите все компоненты и перемешайте их между собой. Пару столовых ложек полученного сбора заварите тремястами миллилитрами кипятка. Подогрейте на водяной бане в течение четверти часа, после оставьте на два часа для остывания. Процеженное лекарство принимайте по трети-четверти стакана трижды на день примерно за полчаса до трапезы.
Справиться с гипертонией при диабетической нефропатии поможет сушеница топяная. Десять грамм сухой травки заварите одним стаканом только вскипевшей воды. Оставьте средство на сорок минут для настаивания, после процедите. Принимайте его по столовой ложечке непосредственно перед трапезой трижды на день.
Пациентам с диабетической нефропатией поможет и лекарство на основе . Пару столовых ложек такого сырья заварите тремястами миллилитрами кипятка. Разместите средство на огне минимальной мощности, доведите его до кипения и перелейте в термос. Спустя полчаса настаивания процедите лекарство и пейте его по пятьдесят миллилитров непосредственно перед трапезой в течение двух недель.
Еще пациентам с нефропатией может помочь прием лекарства на основе земляничных листиков и ягод. Соедините их в равных пропорциях, залейте стаканом кипятка и проварите в течение десяти минут. Принимайте готовое лекарство по двадцать грамм трижды на день.
При нефропатии специалисты народной медицины советуют смешать одну часть василька, такое же количество березовых почек, две части толокнянки и четыре части трехлистной вахты. Ложечку полученного сбора заварите стаканом только вскипевшей воды и проварите на огне минимальной мощности в течение десяти-двенадцати минут. Процедите готовый отвар и выпейте его за день в три приема.
Пациентам с нефропатией можно использовать и другие сборы трав. К примеру, им можно соединить тридцать грамм травки зверобоя с двадцатью пятью граммами мать-и-мачехи, таким же количеством цветков тысячелистника и двадцатью граммами крапивы. Измельчите все компоненты и хорошенько перемешайте их между собой. Сорок грамм такого сырья заварите стаканом кипятка. Оставьте средство для настаивания, после процедите и выпейте в два приема. Принимайте такое лекарство в течение двадцати пяти дней.
Диабетическая нефропатия – это довольно серьезное осложнение сахарного диабета, которое далеко не всегда дает о себе знать. Для своевременного выявления такого недуга пациентам с диабетом нужно систематически сдавать анализы. А терапия диабетической нефропатии должна осуществляться под присмотром доктора.
Екатерина, www.сайт
Google
- Уважаемые наши читатели! Пожалуйста, выделите найденную опечатку и нажмите Ctrl+Enter. Напишите нам, что там не так.
- Оставьте, пожалуйста, свой комментарий ниже! Просим Вас! Нам важно знать Ваше мнение! Спасибо! Благодарим Вас!
Диабет в современном мире давно приобрел недобрую славу как неинфекционная эпидемия.
Заболевание за последние годы существенно помолодело, среди пациентов эндокринологов – и 30, и 20-летние.
Если у одно из осложнений – нефропатия может появиться через 5-10 лет, то при ее часто констатируют уже на момент постановки диагноза.
Диагноз диабетическая нефропатия указывает на поражение в почках фильтрующих элементов (клубочков, канальцев, артерий, артериол) как результат сбоя в метаболизме углеводов и липидов.
 Основная причина развития нефропатии у диабетиков – повышение уровня глюкозы в крови.
Основная причина развития нефропатии у диабетиков – повышение уровня глюкозы в крови.
На ранней стадии у больного появляется сухость, неприятный вкус во рту, общая слабость и сниженный аппетит .
Также среди симптомов – повышение количества выделяемой мочи, частые ночные позывы к мочеиспусканию.
О нефропатии свидетельствуют и изменения в клинических анализах: снижение уровня гемоглобина, удельного веса мочи, повышенный уровень креатинина и др. На более запущенных стадиях к вышеперечисленным симптомам добавляются нарушения в работе желудочно-кишечного тракта, кожный зуд, отеки и гипертония.
Важно!
Если у больного диагностирован диабет, нужно не реже раза в год сдавать анализ крови на креатинин (с расчетом скорости клубочковой фильтрации) и общий анализ мочи для контроля состояния почек!
Дифференциальная диагностика
Для того чтобы правильно установить диагноз, врач должен удостовериться, что работа почек дала сбой именно вследствие диабета, а не других болезней.
Больному следует сдать анализ крови на креатинин, мочи на альбумин, микроальбумин и креатинин.
 Базовыми показателями для диагностики диабетической нефропатии есть альбуминурия и скорость клубочковой фильтрации (далее СКФ).
Базовыми показателями для диагностики диабетической нефропатии есть альбуминурия и скорость клубочковой фильтрации (далее СКФ).
При этом именно повышение экскреции альбумина (белка) с мочой свидетельствует о начальном этапе заболевания.
СКФ на ранних стадиях также может давать повышенные значения, которые снижаются с прогрессированием болезни.
СКФ рассчитывают с помощью формул, иногда – через пробу Реберга-Тареева.
В норме показатель СКФ равен или больше 90 мл/мин/1,73м2. Диагноз «нефропатия почек» ставят больному, если у него на протяжении 3 и более месяцев отмечается пониженный уровень СКФ и есть отклонения в общем клиническом анализе мочи.
Выделяют 5 основных стадий болезни:

Лечение
Основные цели в борьбе с нефропатией неразрывно связаны с лечением диабета в целом. К ним относят:
- снижение уровня сахара в крови;
- стабилизация АД;
- нормализация уровня холестерина.
Медикаментозные препараты для борьбы с нефропатией
 Для лечения повышенного давления во время диабетической нефропатии хорошо себя зарекомендовали ингибиторы АПФ
.
Для лечения повышенного давления во время диабетической нефропатии хорошо себя зарекомендовали ингибиторы АПФ
.
Они в целом хорошо влияют на сердечно-сосудистую систему и уменьшают риск возникновения последней стадии нефропатии.
Иногда на эту группу препаратов у больных возникает реакция в виде сухого кашля , тогда предпочтение нужно отдать блокаторам рецепторов ангиотензина-II. Они немного дороже, но не имеют противопоказаний.
Одновременно применять ингибиторы АПФ и блокаторы рецепторов ангиотензина нельзя.
При снижении СКФ больному нужно откорректировать дозу инсулина и сахароснижающих препаратов. Это может сделать только врач исходя из общей клинической картины.
Гемодиализ: показания, эффективность
Иногда медикаментозное лечение не дает желаемых результатов и СКФ становится ниже 15 мл/мин/м2, тогда пациенту назначают заместительную почечную терапию.
Также к ее показаниям относят:
- явное повышение уровня калия в крови, которое не снижается медикаментозно;
- задержку жидкости в организме, что может вызвать тяжелые последствия;
- видимые симптомы белково-энергетической недостаточности.
Одним из существующих методов заместительной терапии, наряду с перитонеальным диализом и трансплантацией почки, есть гемодиализ.
Чтобы помочь больному, его подключают к специальному аппарату, который выполняет функцию искусственной почки – очищает кровь и организм в целом.
 Этот метод лечения доступен в отделениях стационара, так как пациент должен находиться возле аппарата около 4 часов 3 раза в неделю.
Этот метод лечения доступен в отделениях стационара, так как пациент должен находиться возле аппарата около 4 часов 3 раза в неделю.
Гемодиализ позволяет профильтровать кровь, вывести из организма токсины, яды, нормализовать артериальное давление.
Среди возможных осложнений – снижение артериального давления, инфекционное заражение.
Противопоказаниями для гемодиализа являются: тяжелые психические расстройства, туберкулез, рак, сердечная недостаточность, инсульт, некоторые заболевания крови, возраст более 80 лет. Но в очень тяжелых случаях, когда жизнь человека держится на волоске, противопоказаний для гемодиализа нет.
Гемодиализ позволяет на время восстановить функцию почек, в целом он продлевает жизнь на 10-12 лет. Чаще всего врачи используют этот метод лечения как временный перед трансплантацией почки.
Диета и профилактика
Больной нефропатией обязан использовать все возможные рычаги для лечения. Правильно подобранная диета не просто поможет в этом, а и улучшит общее состояние организма.
 Для этого пациенту следует:
Для этого пациенту следует:
- минимально употреблять белковую пищу (особенно животного происхождения);
- ограничить использование соли во время готовки;
- при пониженном уровне калия в крови добавлять в рацион продукты, богатые этим элементом (бананы, гречку, творог, шпинат и др.);
- отказаться от острой, копченой, маринованной, консервированной пищи;
- употреблять качественную питьевую воду;
- перейти на дробное питание;
- ограничить в рационе продукты с высоким содержанием холестерина;
- отдавать предпочтение «правильным» углеводам.
 Диета с низким содержанием белков в пище
– базовая для больных нефропатией. Научно доказано, что большое количество белковой пищи в рационе имеет прямое нефротоксическое действие.
Диета с низким содержанием белков в пище
– базовая для больных нефропатией. Научно доказано, что большое количество белковой пищи в рационе имеет прямое нефротоксическое действие.
На разных стадиях заболевания диета имеет свои особенности. Для микроальбуминарии белок в общем рационе должен составлять 12-15%, то есть не более 1 г на 1 кг массы тела .
Если пациент страдает повышенным артериальным давлением, нужно ограничить суточное употребление соли до 3-5 г (это примерно одна чайная ложка). Пищу нельзя досаливать, суточная калорийность не выше 2500 калорий .
На стадии протеинурии употребление белка нужно снизить до 0,7 г на килограмм веса, а соли – до 2-3 г в сутки. Из рациона пациент должен исключить все продукты с высоким содержанием соли, предпочтение отдать рису, овсяной и манной крупе, капусте, моркови, картофелю, некоторым сортам рыбы. Хлеб можно только бессолевой.
Диета на стадии хронической почечной недостаточности предполагает снижение употребления белка до 0,3 г в сутки и ограничение в рационе продуктов с фосфором. Если пациент чувствует «белковое голодание», ему назначают препараты с незаменимыми эссенциальными аминокислотами.
Для того чтобы низкобелковая диета была эффективной (то есть тормозила прогрессирование склеротических процессов в почках) лечащий врач должен добиться стойкой компенсации углеводного обмена и стабилизировать АД у больного.
Низкобелковая диета имеет не только преимущества, но и свои ограничения и недостатки. Больной должен систематически контролировать уровень альбумина, микроэлементов, абсолютное количество лимфоцитов и эритроцитов в крови. А также вести дневник питания и регулярно корректировать свой рацион, зависимо от вышеперечисленных показателей.
Вызывают особую тревогу. Диабетическая нефропатия (гломерулярная микроангиопатия) – позднее осложнение диабета, нередко приводящее к летальному исходу и возникающее у 75% диабетиков.
Смертность от диабетической нефропатии занимает первое место при заболевании 1 типа диабета и второе – при диабете 2 типа, особенно, когда осложнение касается сердечно-сосудистой системы.
Интересно, что нефропатия развивается гораздо чаще у болеющих диабетом 1 типа мужчин и подростков, чем у детей не достигших 10-летнего возраста.
Характеристика осложнения
При диабетической нефропатии поражению подвергаются сосуды почек, артерии, артериолы, клубочки и канальца. Патология становится причиной нарушенного углеводного и липидного баланса. Чаще всего наблюдается появление:
- Артериосклероза почечной артерии и ее ветвей.
- Артериолосклероза (патологические процессы в артериолах).
- Диабетического гломерулосклероза: узелкового – почечные клубочки заполняются округлыми или овальными образованиями полностью или частично (синдром Киммельстил-Уилсона); экссудативного – капиллярные петли на дольках клубочков покрываются округлыми образованиями, похожими на шапочки; диффузного – базальные мембраны капилляров утолщены, мезангий расширен и уплотнен, узелки не наблюдаются.
- Жировых и гликогеновых отложений в канальцах.
- Пиелонефрита.
- Некротического почечного папиллита (некроза почечных сосочков).
- Некротического нефроза (некротических изменений эпителия почечных канальцев).
Диабетическая нефропатия в истории болезни диагностируется как хроническая болезнь почек (ХБП) с уточнением стадии осложнения.
Патология при сахарном диабете имеет следующий код по МКБ-10 (Международной классификации болезней 10-го пересмотра):
- Е 10.2 – при инсулинозависимой форме заболевания, отягощенной больными почками.
- Е 11.2 – при инсулинонезависимом протекании болезни и почечной недостаточности.
- Е 12.2 – при недостаточности питания и пораженных почках.
- Е 13.2 – при уточненных формах заболевания и нездоровых почках.
- Е 14.2 – при неуточненной форме с поражением почек.
Механизм развития
Диабетическая нефропатия имеет несколько теорий патогенеза, которые подразделяются на метаболическую, гемодинамическую и генетическую.
Пусковое звено данного осложнения по гемодинамической и метаболической версиях – гипергликемия, длительная недостаточная компенсация патологических процессов в углеводном обмене.
Гемодинамическая. Возникает гиперфильтрация, позже наблюдается понижение фильтрационной почечной работы и увеличение соединительной ткани.
Метаболическая. Длительная гипергликемия приводит к биохимическим нарушениям в почках.
Гипергликемию сопровождают следующие дисфункции:
- происходит гликирование белков с повышенным содержанием гликированного гемоглобина;
- активизируется сорбитоловый (полиоловый) шунт – усвоение глюкозы вне зависимости от инсулина. Происходит процесс преобразования глюкозы в сорбит, а затем окисления во фруктозу. Сорбитол накапливается в тканях и вызывает микроангиопатию и другие патологические изменения;
- нарушенный транспорт катионов.
При гипергликемии активизирует фермент протеинкиназу С, который приводит к разрастанию тканей и образованию цитокинов. Происходит нарушение синтеза сложных белков – протеогликанов и повреждение эндотелия.
При гипергликемии нарушается внутрипочечная гемодинамика, становящаяся причиной склеротических изменений в почках. Долговременная гипергликемия сопровождается внутриклубочковой гипертензией и гиперфильтрацией.
Причиной внутриклубочковой гипертензии становится ненормальное состояние артериол: расширенной приносящей и тонизированной выносящей. Изменение получает системный характер и усугубляет нарушенную почечную гемодинамику.
В результате длительного прессорного воздействия в капиллярах, нарушаются сосудистые и паренхиматозные почечные структуры. Повышается липидная и белковая проницаемость базальных мембран. Наблюдается отложение протеинов и липидов в межкапиллярном пространстве, наблюдается атрофирование почечных канальцев и склерозирование клубочков. Как следствие – моча фильтруется в недостаточной мере. Происходит смена гиперфильтрации гипофильтрацией, прогрессирование протеинурии. Конечным результатом становится нарушение выделительной системы почек и развитие азотермии.
При обнаружении гиперликемии, теория, разработанная генетиками, предполагает особое влияние генетических факторов на сосудистую систему почек.
Гломерулярная микроангиопатия также может вызываться:
- артериальной гипертензией и гипертонией;
- длительной неконтролируемой гипергликемией;
- инфицированием мочевых путей;
- ненормальным жировым балансом;
- избыточным весом;
- вредными привычками (курение, злоупотребление алкоголем);
- анемией (пониженная концентрация гемоглобина в крови);
- употреблением лекарственных препаратов, обладающих нефротоксичным эффектом.
Стадии заболевания
С 1983 года классификация по стадиям диабетической нефропатии производится по Могенсену.
Осложнение при диабете 1 типа изучено лучше, поскольку время возникновения патологии можно определить достаточно точно.

Клиническая картина осложнения вначале не имеет выраженных симптомов и пациент не замечает его возникновения на протяжении многих лет, вплоть до возникновения почечной недостаточности.
Существуют следующие стадии патологии.
1.Гиперфункция почек
Ранее считалось, что гломерулярная микроангиопатия развивается по истечении 5 лет обнаружения диабета 1 типа. Однако, современная медицина позволяет выявлять наличие патологических изменений, затрагивающих клубочки с момента ее манифестации. Внешние признаки, а также отечный синдром отсутствует. При этом белок в моче находится в нормальном количестве и артериальное давление не имеет существенных отклонений.
Происходит:
- активизация циркуляции крови в почках;
- увеличение сосудистых клеток в почках (гипертрофия);
- скорость клубочковой фильтрации (СКФ) доходит до 140 мл/мин, что является на 20–40% выше нормы. Данный фактор является реагированием на стабильное увеличение уровня сахара в организме и обретает прямую зависимость (повышение уровня глюкозы ускоряет фильтрацию).
Если же уровень гликемии повышается свыше 13–14 ммоль/л, происходит линейное снижение скорости фильтрации.
Когда диабет хорошо скомпенсирован, СКФ нормализуется.
При выявлении сахарного диабета 1 типа, когда инсулинотерапия назначена с задержкой, возможен необратимый характер изменений почек и постоянно повышенная скорость фильтрации.
2.Структурные изменения
Этот период не отображен симптомами. Кроме патологических признаков, присущих 1 стадии процесса, наблюдаются первоначальные структурные изменения почечных тканей:
- базальная мембрана клубочков начинает утолщаться спустя 2 года с возникновения диабета;
- через 2–5 лет наблюдается экспансия мезангия.
Представляет заключительную латентную стадию диабетической нефропатии. Особых симптомов при этом практически не наблюдается. Протекание стадии происходит при нормальной или немного повышенной СКФЕ и увеличенной почечной циркуляции крови. Кроме того:
- артериальное давление (АД) постепенно повышается (до 3% в год). Однако, периодические скачки АД. Однако, этот показатель не дает стопроцентной уверенности, что в почках произошли изменения;
- в моче обнаруживается белок, свидетельствующий о 20-кратном повышении риска развития патологий в почках. При несвоевременном лечении количество альбумина в моче будет увеличиваться до 15% ежегодно.
Четвертая, или стадия микроальбуминурии (30–300 мг/сут) наблюдается по истечении 5 лет после возникновения диабета.
Первые три стадии диабетической нефропатии излечимы, если обеспечено своевременное медицинское вмешательство и корректируется сахар в крови. Позже структура почек не поддается полнейшему восстановлению, и цель лечения будет состоять в недопущении этого состояния. Ситуация усугубляется отсутствием симптомов. Нередко приходится прибегать к лабораторным методам узкой направленности (биопсия почки).
4.Выраженная диабетическая нефропатия
Стадия проявляется спустя 10–15 лет с начала заболевания диабетом. Характеризуется снижением скорости клубничковой фильтрации до 10–15 мл/ мин. в год, из-за сильного повреждения сосудов. Проявлением протеинурии (свыше 300 мг/сут). Данный факт означает, что склерозированию подверглись приблизительно 50–70% клубочков и изменения в почках стали необратимыми. На данной стадии начинают проявляться яркие симптомы диабетической нефропатии:
- отечность, затрагивающая сперва ноги, затем лицо, брюшную и грудную полости;
- головная боль;
- слабость, сонливость, вялость;
- жажда и тошнота;
- потеря аппетита;
- повышенное артериальное давление, имеющее тенденцию к росту ежегодно примерно на 7%;
- сердечные боли;
- одышка.
 Обильное выделение белка с мочой и уменьшения его содержания в крови являются симптомами диабетической нефропатии
Обильное выделение белка с мочой и уменьшения его содержания в крови являются симптомами диабетической нефропатии
Недостаток белков в крови компенсируется переработкой собственных ресурсов, включающих белковые соединения, чем достигается нормализация белкового баланса. Происходит саморазрушение организма. Пациент резко теряет в весе, однако этот факт остается не слишком заметным из-за увеличивающихся отеков. Помощь диуретиков становится неэффективной и вывод жидкости осуществляется при помощи пункции.
На стадии протеинурии практически во всех случаях наблюдается ретинопатия – патологические изменения в сосудах глазного яблока, вследствие чего нарушается кровоснабжение сетчатки, появляется ее дистрофия, атрофия зрительного нерва и, как следствие, слепота. Специалисты выделяют данные патологические изменения, как почечно-ретинальный синдром.
При протеинурии развиваются сердечно-сосудистые заболевания.
5.Уремия. Почечная недостаточность
Стадия характеризуется полным склерозом сосудов и рубцом. Внутреннее пространство почек твердеет. Наблюдается падение СКФ (меньше 10 мл/мин). Прекращается очищение мочи и крови, концентрация в крови токсичных азотистых шлаков нарастает. Проявляются:
- гипопротеинемия (аномально низкий показатель белка в плазме крови);
- гиперлипидемия (аномально высокое количество липидов и/или липопротеинов в крови);
- анемия (уменьшенное содержание гемоглобина);
- лейкоцитоз (повышение количества лейкоцитов);
- изогипостенурия (выделение из организма больного через одинаковые промежутки времени равных порций мочи, которая имеет низкую относительную плотность). Далее наступает олигурия – уменьшение количества выделяемой мочи и анурия, когда моча совсем не поступает в мочевой пузырь.
Через 4–5 лет стадия переходит в термальную. Такое состояние носит необратимый характер.
Если хроническая почечная недостаточность прогрессирует, возможен феномен Дана-Заброды, характеризующийся мнимым улучшением состояния пациента. Пониженная активность фермента инсулиназы и замедленный вывод почками инсулина провоцируют уменьшенную гипергликемию и глюкозурию.
Через 20–25 лет с начала возникновения диабета почечная недостаточность становится хронической. Более быстрое развитие возможно:
- при факторах наследственного характера;
- артериальной гипертензии;
- гиперлипидемии;
- частой отечности;
Диагностика
Ежегодное обследование на выявление диабетической нефропатии следует проходить пациентам:
- при проявлении диабета 1 типа в раннем детстве – по достижении ребенком 10–12 лет;
- при дебюте диабета 1 типа в постпубертатном периоде – по истечении 5 лет после возникновения заболевания; в пубертатный период – со времени диагностирования диабета;
- диабете 2 типа – с момента диагностирования заболевания.
Первоначально специалистом анализируется общее состояние пациента, а также устанавливается тип, стадия и момент возникновения диабета.
Ранняя диагностика диабетической нефропатии является залогом успешного лечения. Для этих целей применяется программа скрининга диабетической нефропатии при заболевании диабет. В соответствии с данной программой для диагностики осложнения необходимо сдать общеклинический анализ мочи. При выявлении протеинурии, которая должна быть подтверждена с помощью многократных исследования ставится диагноз – диабетическая нефропатия, стадия протеинурии и назначается соответствующие методы лечения.
Если протеинурия отсутствует, моча исследуется на микроальбуминурию. Этот метод достаточно чувствителен при ранней постановке диагноза. Норма содержания белка в моче не должна быть выше 30 мг/сут. При микроальбуминурии содержание альбумина составляет от 30 до 300 мг/сут, что свидетельствует о начале патологических изменений в почках. При трехкратном исследовании мочи в течение 6–12 недель и обнаружении повышенного уровня содержания альбумина, ставится диагноз «диабетическая нефропатия, стадия микроальбуминурии» и даются рекомендации по ее устранению.
Для уточнения диагноза необходимо:
- три раза сдать анализы на микроальбуминурию, а также оценить количество альбумина в общем анализе мочи и в суточном;
- провести анализ осадка мочи;
- определить показатели клубочковой фильтрации при помощи пробы Реберга (определяется количество креатинина в суточной моче), а также содержание мочевины.
Поздние стадии диабетической нефропатии диагностируются намного легче. Им присущи следующие признаки:
- наличие протеинурии;
- пониженная СКФ;
- увеличение уровня креатинина и мочевины;
- стойкое повышение артериального давления;
- нефротический синдром с увеличением белка в моче и уменьшением его показателей в крови;
- отеки.
Также проводится дифференциальная диагностика диабетической нефропатии с туберкулезом почек, хроническим пиелонефритом, острым и хроническим гломерулонефритом и т. д.
Иногда специалисты прибегают к биопсии почки. Наиболее часто этот метод диагностики применяется в следующих случаях:
- протеинурия проявляется менее чем через 5 лет после возникновения диабета 1 типа;
- протеинурия быстро прогрессирует;
- внезапно развивается нефротический синдром;
- наличие стойкой микро- или макрогематурии и др.

Биопсия почки проводится под УЗ-контролем
Лечение
Лечение диабетической нефропатии на каждой стадии имеет отличия.
На первом и втором этапах достаточного профилактического лечения с момента установления диабета, с целью недопущения патологических изменений в сосудах и почках. Также поддерживается стабильный уровень сахара в организме при помощи лекарственных средств, снижающих его уровень.
На стадии микроальбуминурии целью лечения является нормализация артериального давления, а также содержания глюкозы в крови.
Специалисты прибегают к ингибиторам ангиотензинпревращающего фермента (ингибиторы АПФ): Эналаприлу, Лизиноприлу, Фозиноприлу. Данные лекарственные средства стабилизируют артериальное давление, стабилизирую функции почек. Наибольшим спросом пользуются медикаменты с пролонгированным эффектом, которые принимаются не больше одного раза в сутки.
Также назначается диета, при которой норма белка не должна превышать 1 мг на 1 кг массы пациента.
Для предотвращения необратимых процессов, на первых трех стадиях патологии почек необходимо строго контролировать гликемию, дислипидемию и артериальное давление.
На стадии протеинурии наряду с ингибиторами АПФ назначают блокаторы кальциевых каналов. С отеками борются при помощи диуретиков (Фуросемида, Лазикса, Гипотиазида) и соблюдения питьевого режима. Прибегают к более жесткой диете. Цель лечения на данном этапе – нормализация артериального давления и глюкозы в крови с целью предупредить почечную недостаточность.
На последней стадии диабетической нефропатии лечение носит радикальный характер. Пациенту необходим диализ (очистка крови от токсинов , используя специальный аппарат) или пересадка почки.
 Диализатор позволяет очистить кровь от токсинов
Диализатор позволяет очистить кровь от токсинов
Питание при диабетической нефропатии должно быть низкобелковым, сбалансированным и насыщенным необходимыми питательными веществами для поддержания оптимального состояния здоровья диабетика. При различных стадиях патологического процесса в почках, применяются специальные низкобелковые диеты 7Р, 7а и 7б которые входят в комплексное лечение осложнения.
После консультации с врачом, возможно применение народных методов. Они не могут выступать в качестве самостоятельного лечения, но прекрасно дополняют медикаментозную терапию:
- лавровый лист (10 листов) заливают кипятком (3 ст.). Настаивают 2 часа. Принимают ½ стакана 3 раза в сутки;
- в вечернее время измельченную в порошок гречку (1 ст. л.) добавляют в простоквашу (1ст.). Употребляют в утренние часы перед едой каждый день;
- плодоножки тыквы заливают водой (1:5). Далее отваривают, процеживают и употребляют 3 раза в день по ¼ стакана.
Профилактические меры
Избежать диабетической нефропатии помогут следующие правила, которые необходимо соблюдать с момента возникновения диабета:
- Контролировать уровень сахара в организме.
- Нормализовать артериальное давление, в некоторых случаях при помощи лекарственных средств.
- Не допускать появления атеросклероза.
- Соблюдать диету.
Нельзя забывать, что симптомы диабетической нефропатии не проявляют себя на протяжении длительного времени и только систематическое посещение врача и сдача анализов помогут избежать необратимых последствий.

